在冠脉介入治疗技术日益成熟和广泛开展的今天,如何更合理地评价冠脉病变狭窄程度与心肌缺血的关系、更合理地指导介入治疗变得尤为重要。血流储备分数(FFR)是评价冠脉缺血的“金标准”,对指导临界病变、多支病变、分叉病变等复杂病变的介入治疗具有重要意义。本栏目将详细地从基础到临床、从操作到试验,全面地帮助读者解读此项技术的基本概念和价值。
——栏目主持人、北京大学人民医院 刘健
1993年,皮耶斯(Pijls)等提出了心肌血流储备分数(FFR)的概念。FFR是指在腺苷等药物作用下达到最大充血状态后,利用导管和压力导丝(压力导丝结构见图)测得的冠状动脉狭窄病变供血心肌区域能获得的最大血流量与同一区域冠状动脉正常所能获得的最大血流灌注之比。
目前FFR主要用于冠脉狭窄病变的功能性评估,在进行冠脉造影时利用压力导丝测量冠状动脉内压力的变化找出真正具有病理生理意义的冠脉狭窄病变。鉴于其操作简单,不受心率、血压和心肌收缩力等血流动力学因素变化以及正常参照血管的影响,并且FAME、FAMEⅡ、DEFER等大量临床研究证明,在制定临界病变、分叉病变、口部狭窄病变、多支血管病变甚至左主干病变的血运重建策略时,结合冠脉生理学评价可实现真正意义上的“功能性”血运重建。经过长期基础和临床研究,FFR已经成为冠脉狭窄功能性评价的公认指标。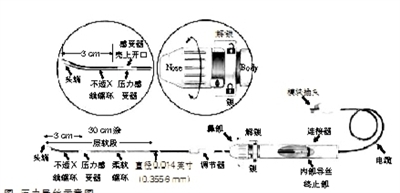
虽然FFR易于实施、操作简单、快捷、安全,但是在FFR实施过程中仍存在许多“陷阱”,一不小心就会高估或低估病变的严重程度。那么,如何获得较为准确的FFR数值呢?本文将就此展开讨论。
操作流程
FFR整个操作流程如下,首先进行动脉生理检测仪的准备工作,分别连接电源线、AO IN、AO OUT及PRESSURE WIRE OUT信号线缆,并打开电源开关。
开机进入主菜单界面后,先选择PATIENT,然后在体外做三次归零:首先是导管室压力通道归零,第二步为主动脉压校零,最后一步为压力导丝压校零。简言之,FFR就是压力导丝压与主动脉压的比值,所以两个压力校零非常重要,要准确校准。完成体外三步归零后,下一步是均衡主动脉压和压力导丝压,保证这两个压力在体内也处于同一基线水平。如果主动脉压和压力导丝压相差在±9 mmHg之内,按住EQUALIZE(EQ,均衡)键3秒,以消除差值; 如果差值大于±9 mmHg,重新调整压力传感器的位置,冲洗导引导管,拧紧Y阀,减少差值;如果导丝尾端连接电缆线,很难转动,可以断开尾端,先放入最容易进入的血管,然后再进入目标血管EQ。EQ完成,主动脉压和压力导丝压两条压力曲线完全重叠,FFR数值为1.00。
完成EQ后,将压力导丝通过病变,压力感受器置于尽可能远的位置,防止遗漏隐藏病变,等待基准压力读数稳定,撤出导引针(导引针没有撤出会造成主动脉压降低,FFR数值被高估)并拧紧Y阀。按照导管室标准规程给硝酸甘油,避免冠脉血管痉挛影响测量,然后从冠脉或静脉给予腺苷或三磷酸腺苷(ATP),实现最大充血状态(后面会详述给药方法、剂量、不良反应、禁忌证等)并开始记录;达到最大充血状态并完成测压后,按STOP/VIEW键停止记录,仪器会自动显示FFR最低值。可使用同一条导丝对同一血管或不同血管进行多次测量,只须做一次EQ即可,但是如果有数据漂移,要重新EQ,如果还有漂移,压力导丝压要重新校零。另外,如果断开导丝尾端后需要重新测量时,须用湿纱布擦干净尾端3个电极处,然后用干纱布擦干,将导丝尾端与连接器连接,插到底拧紧,即可恢复压力导丝压读数。
完成测量后,可用光标对数据进行分析。完成FFR测压后,还有一步非常重要,即验证主动脉压和压力导丝压:回撤压力导丝,使压力感受器刚出导引导管口,与EQ时位置一致,验证主动脉平均压和压力导丝平均压差值在±5 mmHg内,说明数据准确,没有漂移。对于弥漫性病变和一条血管有多处病变,我们建议做PULLBACK,回拉过程中观察压力导丝平均压曲线,压力阶差超过10 mmHg为有意义(这时不要以FFR数值变化作为指导)。
药物选择及应用
在FFR测定中需要用药物使心肌血管床达到最大程度扩张,即获得最大充血相,这一步是准确进行FFR检测的关键。如果注射诱发药物的剂量不足,可能会低估病变严重程度,这种情况在FFR实际应用中并不少见。目前可供FFR测定使用的药物有腺苷、ATP、硝普钠、罂粟碱、多巴酚丁胺、α受体阻滞剂等,其中腺苷是目前临床上最常用的最大充血相诱发药物。腺苷通过血管平滑肌细胞膜上的腺苷A2受体产生血管扩张效应,其作用不依赖于心肌代谢。ATP常作为腺苷的替代品,在体内可快速降解为二磷酸腺苷(ADP)、一磷酸腺苷(AMP)和腺苷,最终发挥作用的是腺苷。
腺苷静脉滴注是目前公认的诱发充血反应的标准方法,标准滴注速率为140 μg/(kg·min)。一般在滴注后60 s左右腺苷作用达到高峰,停药后约60 s作用消除。由于其半衰期短,为了保证药物能迅速到达冠状动脉起效,需要穿刺粗大的外周静脉,常用肘正中静脉或股静脉,也可以经中心静脉(手背静脉不能作为给药替代途径)。肘前静脉作为腺苷滴注的替代途径,给药时应注意采用大号静脉留置针。目前推荐的冠状动脉内腺苷推注剂量为左冠脉30~60 μg,右冠脉20~40 μg,部分患者不能获得最大充血状态,有高估FFR的可能。当FFR值落在0.75~0.80这段“灰区”内,可将腺苷滴速增加20~30 μg/(kg·min),以更好地观察FFR值改变,最大可增至180 μg/(kg·min)。腺苷静滴过程中应避免Valsalva动作,因其阻碍静脉回流影响药物起效,还会造成冠脉内压力波动,可能使FFR值偏高。腺苷静脉滴注后测得的FFR值要低于冠状动脉内弹丸式注射后的测定值,对于腺苷快速代谢者可改为冠状动脉内弹丸式注射或冠状动脉内持续滴注。
尹(Yoon)等将腺苷经微导管冠脉内持续注射,发现与腺苷静脉注射同样安全有效,滴速240~360 μg/min,可更大程度地诱发充血反应,达到最大充血反应所需时间也更短。FFR值随腺苷剂量增加而降低,但当腺苷剂量达到300 μg/min时,FFR测量值再下降。须注意冠脉内腺苷注射前应当先注射硝酸甘油,以减轻冠状动脉痉挛对FFR测定的影响。操作时要保持指引导管的同轴性,以保证充分给予药物和准确测定主动脉压,不能选用带侧孔的指引导管,冠脉内滴注的方法可不考虑指引导管同轴性及测孔。操作过程中,检测仪器的设置变更为单个心动周期的压力测定便于更精确地捕捉FFR低值。
对于左主干病变、多支或分叉病变等解剖上较为复杂的病变,病情较为严重,病变部位、数目及各段狭窄程度都可能有较大区别,通过FFR进行功能性评估找出真正需要干预的罪犯病变、避免过度医疗有更为积极的意义。但是在复杂病变的实际操作中,指引导管往往很难达到理想位置,药物无法足量进入冠状动脉内起效,从而导致测量失真。部分患者临床表现或影像学检查结果可能与FFR不符,可采用腺苷静脉滴注加冠状动脉内弹丸式注射更好地诱发充血,当FFR值落在“灰区”内亦可用此法,以更好地测定FFR改变。
总之,既往临床研究已经提供的很多循证医学依据表明,FFR可对冠状动脉粥样硬化病变进行功能性评价,且简单易行。对于冠状动脉狭窄病变,FFR可以较准确地识别未引起血流动力学显著异常的临界病变,避免对这类患者过早采取冠状动脉旁路移植术(CABG)或支架置入等,变相减少了干预后发生并发症及再次血运重建等不良事件的风险,降低患者医疗费用。国内越来越多导管室将其纳入常规检测项目,这就更要求FFR操作仔细到位,避免FFR应用中的“陷阱”,确保所得到的FFR值能准确反映靶血管的储备能力。


评论